La mort, un camí sense retorn
"El factor que més ha influït en els últims anys en el concepte de mort són els trasplantaments". Són paraules de Luis Miguel Querejeta. És Cap del Servei de Patologia Forense, segons ell, durant molts anys els metges no tenien problemes per a assegurar la mort d'una persona: "Les petjades per a quan el metge arribava al difunt eren visibles". Així, asseguraven la mort amb les tècniques disponibles: un examen mèdic ordinari, un fonendoscopi, etc. No obstant això, els trasplantaments van canviar radicalment perquè "t'obliguen a jugar a la frontera".
Segons Querejeta, a molta gent li resulta difícil entendre-ho. "La mort no és sobtada. És un procés, un pas del temps, en el qual les funcions vitals es van apagant progressivament fins que la situació es torna irreversible. A causa dels trasplantaments, hem hagut de retrocedir en el temps fins al moment en què la mort fisiològica encara no s'ha produït però les funcions són irreversibles".
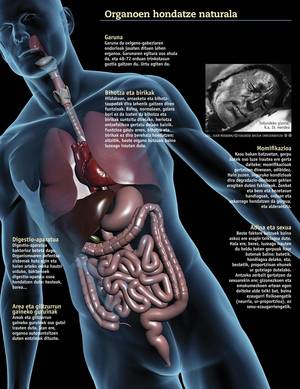
Perquè els òrgans siguin adequats per al seu trasplantament, els paràmetres fisiològics del cos han d'estar dins de límits normals. És a dir, la pressió arterial i el nivell d'oxigen de la sang han de ser normals i la temperatura corporal no ha d'estar per sota dels 32 °C. "Això significa que el cor i els pulmons han d'estar en marxa", ha subratllat Querejeta.
En cas d'extinció de l'encèfal
De fet, la mort (i la vida) no depèn del batec cardíac i de la respiració, sinó que artificialment es pot aconseguir que una persona en estat irreversible tingui el cor i els pulmons funcionant. Però si s'ha produït la mort encefàlica, és a dir, si l'activitat de l'encèfal ha acabat, aquesta persona no podrà tornar a la vida. Està mort.
Querejeta explica que des del punt de vista legal és molt clar quan i en quines condicions es pot assegurar que una persona està morta. "Segons la causa podem tenir dues situacions bàsiques. Un és parar el cor i els pulmons. En aquest cas, has de confirmar que no hi ha respiració ni batec durant 5 minuts. Això es veu amb un fonendoscopi i un electrocardiograma. I l'altra situació és que l'encèfal perdi les seves funcions".
En aquest segon cas, el metge haurà de demostrar que l'encèfal ha cessat la seva activitat. La llei estableix criteris per a la seva certificació, en funció de la causa de mort i l'edat. Querejeta aclareix per què: "Som molt més exigents amb els nounats i els lactants que amb els adults, ja que en ells la capacitat de retrocedir en una situació crítica és molt major. Per això podem arribar a esperar 48 hores per a assegurar-se que l'encèfal ha perdut activitat".
En canvi, amb els adults, i en les causes de mort conegudes, és més fàcil assegurar la mort. "Per exemple, en l'altre extrem del cas abans esmentat, pot estar el d'una persona que ha sofert un greu accident de cotxe. Si veiem que els centres cerebrals estan destruïts, n'hi ha prou amb fer un examen normal i un electroencefalograma per a confirmar que està mort".
D'un extrem a un altre, el temps que es triga a assegurar la mort canvia, i aquí entra en joc la normativa de trasplantaments. En qualsevol cas, la llei és molt clara, segons Querejeta. "La llei no deixa lloc a dubtes. Això no significa que no hi hagi casos difícils. Per exemple, en els casos d'hipotèrmia, o en els quals estan sota la influència de drogues, no es pot assegurar la mort fins que desapareguin aquestes condicions. Però des del punt de vista clínic, els criteris són molt estrictes i clars".
Condicionada per trasplantaments

Fa uns anys, la majoria dels donants d'òrgans eren morts en accidents de trànsit. Però això ha canviat radicalment en els últims anys. Querejeta ha viscut de prop el canvi: "Quan jo vaig començar a treballar aquí, el 90% dels donants eren morts en accident de cotxe. Eren nois joves amb traumatisme cranioencefàlic. Ara, afortunadament, s'han reduït molt els accidents de cotxe, la qual cosa ha suposat un canvi en el perfil dels donants".
Diu que el perfil actual és el d'una persona major amb un vessament cerebral o un accident cerebral isquèmic sobtat. "Això provoca la mort encefàlica. D'aquests casos procedeixen la majoria dels òrgans que es trasplanten". A pesar que el perfil dels donants ha canviat, Querejeta ha destacat que els trasplantaments no han disminuït, "la qual cosa significa que el sistema funciona correctament". De fet, en l'àmbit mundial, el País Basc és el territori amb una de les majors taxes de trasplantaments, molt per sobre dels Estats Units, el Canadà i molts altres països europeus.
Perquè això sigui així, una vegada comprovat que s'ha produït la mort, és fonamental actuar com més aviat millor perquè els òrgans estiguin tan bé com sigui possible. "Això és el que dóna urgència a la situació. Com més aviat millor vagi a ser extret i transportat al lloc del trasplantament, millor estarà l'òrgan", ha advertit Querejeta.
A més, cal tenir en compte que no tots els òrgans tenen la mateixa capacitat de permanència fora del cos: els ronyons poden durar entre 24 i 48 hores, però el cor i els pulmons només poden durar entre 3 i 8 hores. Inclou fetge i sorra (unes 12 hores) i intestins (6-12 hores). Els teixits, per part seva, duren molt més: la còrnia pot durar entre 5 i 7 dies i els tendons i ossos poden congelar-se i romandre anys en bon estat.

Intents de ressuscitar
D'altra banda, a vegades és possible que un pacient amb el cor i els pulmons parats es recuperi gràcies a un intent de reanimació cardiopulmonar. Segons Querejeta, el metge ha de valorar en cada cas l'extensió de l'esforç en funció de la patologia del pacient. "No està establert un temps mínim. Per exemple, a vegades es pot allargar 45 minuts o una hora l'intent de tonificació. Per què? Perquè és un nen i has rescatat ofegat amb la hipotèrmia, i tu saps que en aquestes condicions la situació és reversible".
El contrari: "Tens un pacient habitual amb una malaltia cardíaca incurable que sofreix una parada cardiopulmonar. Aquí és clar que no val la pena dedicar 45 minuts a reanimar, perquè ja saps que no es revitalitzarà perquè ja estava molt feble".

Un altre aspecte a tenir en compte és l'ètic: "A partir d'un moment, prolongar la reanimació no és ètic, perquè estem convençuts que la situació és irreversible i mentrestant els familiars i afins esperen i sofreixen inútilment". Per tant, segons el cas, els metges d'urgències decideixen quant allargar la reanimació cardiopulmonar.
En alguns casos, l'objectiu no és la recuperació del pacient, sinó l'obtenció d'un donant per a trasplantaments. Querejeta posa el següent exemple: "Un jove sofreix un greu accident de cotxe. Ha sofert un gran traumatisme cranioencefàlic i ha mort. Si els serveis d'emergència arriben ràpidament al lloc d'accident i veuen que es poden recuperar les funcions cardiopulmonars, faran tot el possible perquè el jove torni a la vida, no perquè això no és possible, sinó per a tenir un donant d'òrgans".
Querejeta ha lloat el treball de tots els professionals que treballen en trasplantaments: "Des de metges d'urgències fins a cirurgians que realitzen el trasplantament participen professionals com la reanimació, el diàleg amb familiars del mort, la logística... És una cadena en la qual totes les baules tenen importància. Perquè els professionals que tenim en cadascun de les baules fan perfectament el seu treball i gràcies a això aconseguim aquestes taxes de trasplantament". És l'altra cara de la mort.
Buletina
Bidali zure helbide elektronikoa eta jaso asteroko buletina zure sarrera-ontzian