Alergia: cualquier lugar del riesgo

En la década de 1960 sólo el 10% de la población era alérgica, mientras que los últimos estudios actuales apuntan a que uno de cada cinco se considera enfermo alérgico. La identificación de la causa o causa de la reacción alérgica y la puesta en marcha de un plan de tratamiento eficaz son lo más importante que debe hacer el paciente alérgico, además de seguir los consejos médicos.
¿Qué es una reacción alérgica?
La alergia o hipersensibilidad inmediata es sólo una sensibilidad anormal a una sustancia que generalmente se tolera bien y no se considera perjudicial. A estas sustancias que provocan esta reacción corporal anormal se les llama alérgenos y son muy variadas. Esta reacción del sistema inmunitario se pone en marcha en caso de ingestión, inhalación o contacto con estos alérgenos.

El sistema inmunitario actúa como un mecanismo de defensa del cuerpo contra las innumerables sustancias ‘extrañas’ presentes en el aire que respiramos, en la comida que comemos y en las cosas que tocamos. Entre estas sustancias extrañas, utilizamos la palabra alergeno para designar sustancias que provocan una respuesta inmunoalérgica.
Sin embargo, todavía no sabemos por qué algunas sustancias son alergénicas y otras no, por qué algunas personas responden de forma alérgica y otras no.
Uno de los rasgos esenciales del sistema inmunitario humano es el conocimiento y la memoria. ¿Qué significa eso? Una vez que las células del sistema inmunitario tomen una sustancia como extraña, se acordarán de esta relación inicial para siempre. El reencuentro con esta sustancia específica hará que la respuesta de nuestro cuerpo sea mucho más rápida y dura debido a los intermediarios químicos creados por las células ‘de la memoria’ activadas como consecuencia de esta segunda exposición. Estas células amplificarán la respuesta poniendo en marcha otras partes o partes del sistema inmunitario.
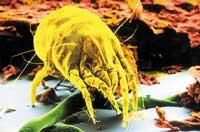
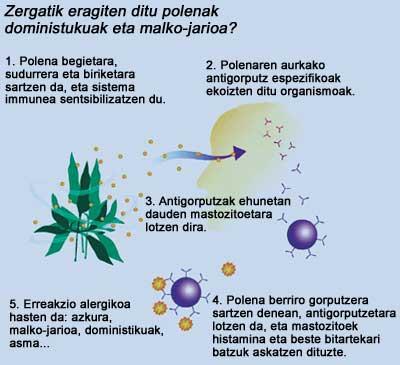
Otro de los mecanismos que utiliza el sistema inmunitario para defenderse contra sustancias externas extrañas es la generación de millones de anticuerpos. Cada anticuerpo tiene la habilidad de conocer y asociar una única sustancia extraña específica externa. Estos anticuerpos o inmunoglobulinas se encuentran en la sangre y en casi todos los líquidos del cuerpo, y cuando ‘conocen’ como extraños el material que entra por fuera, ayudan a su captura e inmovilización.
La inmunoglobulina o anticuerpo (E Ig) del ser humano es la que se activa en la mayoría de las reacciones alérgicas. Uno o varios alérgenos (por ejemplo polen, ácaros de polvo, hongos, etc.) Se dice que la persona que ha desarrollado especiales E Ig para conocer está sensibilizada contra estos alérgenos. Las moléculas de E Ig (específicas contra los distintos alérgenos) llegan a través de la sangre a los tejidos, donde cubren toda la superficie de mastocitos o células cebadas. Pueden existir 500.000 E Ig de diferente especificidad en la superficie de una sola célula cebada para conocer los diferentes alérgenos y poner en marcha una reacción alérgica seguida.

Las células cebadas o mastocitos son muy abundantes en nariz, ojos, pulmón y mucosas digestivas. Y cuando un E Ig presente en una de estas células se encuentra con una molécula de alérgeno, si se activa su ‘memoria’ con ese alérgeno específico, el mastocito libera una gran cantidad de potentes mediadores químicos, todos ellos de fuerte influencia inflamatoria. Entre estos intermediarios se encuentran histaminas, leucotrienos y prostaglandinas, así como citoquinas (moléculas proteicas que regulan las interacciones celulares).
Se ha observado que las reacciones alérgicas provocan inflamaciones o inflamaciones en los tejidos. Pero las reacciones alérgicas deben entenderse como una cadena de acontecimientos: Cuando un E Ig conoce su alérgeno ‘específico’, una célula cebada activa libera intermediarios. A continuación, estos intermediarios recogen otras células inflamatorias de la circulación sanguínea para la invasión de los tejidos circundantes. En ellas, con la ayuda de otras células locales, liberan mediadores químicos adicionales que completan la reacción alérgica.
¿Cómo actuar ante un caso de alergia?
Conocer qué moléculas alergénicas son ‘conocidas’ por el sistema inmunológico del paciente es la vía más segura para diagnosticar que estamos ante una alergia. Para ello, los diagnósticos más adecuados son las pruebas cutáneas y las pruebas de detección de presencia de E Ig específicos en sangre (pruebas RAST).
Pruebas cutáneas
Una vez analizada la historia clínica por el médico, se sospecha el alérgeno que puede ser el causante de estos síntomas y se somete a pruebas sobre la piel del paciente con extractos o extractos de estas sustancias sospechosas. Estas pruebas se realizan normalmente en el antebrazo, pero también se pueden realizar en el hombro o en otras partes del cuerpo.
Una vez limpia bien la parte del cuerpo, se coloca una gota de extracto y con una lanza se pasa esa gota y en el antebrazo se hace una escarificación o un ligero arañazo. Para valorar esta prueba se realizan dos controles, uno positivo y otro negativo.
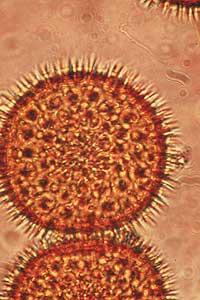
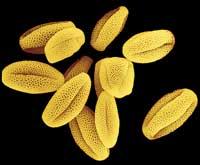
El control positivo se realiza con una gota de histamina. Como recordaréis, la histamina es uno de los intermediarios que se liberan al inicio de la reacción alérgica y provocan inflamación, provocando enrojecimiento de la piel, picor e inflamación. El control negativo, por su parte, se realiza con una gota de suero fisiológico, lo que nos permite saber si el paciente reacciona excesivamente ante cualquier traumatismo menor (por depredación con la talla).
La interpretación de pruebas y controles realizados con extractos de alérgenos presuntamente responsables de la alergia se realiza a los 15 minutos. Una vez que la gota de histamina reacciona con el extracto del alérgeno sospechoso, el sospechoso será considerado culpable si en la piel aparece en este punto una pequeña inflamación que da picor y aparece un rojizo o una especie de ampolla de unos 1,5 cm de diámetro. El alérgeno sospechoso, por su parte, será considerado inocente si con ello el punto de ambición en la piel aparece normalmente, sin ningún tipo de enrojecimiento o inflamación.
Pruebas de laboratorio
Además de esta prueba, en el laboratorio se realizará un análisis de sangre para comprobar la presencia de anticuerpos en la sangre y, en su caso, la cantidad disponible. Se trata de estudiar los Ig específicos, es decir, detectar antígenos específicos responsables de la alergia.
Una vez identificados los alérgenos, el mejor tratamiento será reducir en la medida de lo posible el contacto con estos alérgenos y utilizar los fármacos adecuados para reducir los síntomas alérgicos y la inflamación de los tejidos. En determinados casos se pueden utilizar también vacunas contra la alergia (lo que se conoce como inmunoterapia).
La inmunoterapia consiste en administrar el alérgeno alérgeno alérgico al paciente en dosis progresivamente mayores. El alérgeno se inyecta por vía subcutánea en dosis bien medidas y en intervalos regulares. De esta forma, tras varias inyecciones, se consigue conocer la dosis que cada paciente soporta bien, con lo que el cuerpo aprende a ‘conocer’ y ‘aceptar’ el alérgeno que hasta entonces le resultaba perjudicial, y al final no le causa ningún daño.
¿Es posible prevenir la alergia?
La aparición de una alergia supone un cambio en el estilo de vida y en los hábitos cotidianos si se quiere evitar situaciones de riesgo o reducir la frecuencia de crisis. No es posible adoptar medidas preventivas contra todo tipo de alergias, pero las que se citan a continuación te ayudarán.
Si conduces el coche
Si un conductor se distrae sólo por estornudar y el coche se desplaza a 90 km/h, esto significa recorrer unos 25 metros sin control. Y teniendo en cuenta que en una crisis alérgica puede llegar a 10 estornudos, esta distancia aumenta considerablemente.
Una serie de medidas para el conductor es:
- No conduzca el coche con la taquilla abierta.
 Algunas alergias aparecen en la infancia, pero desaparecen en la adolescencia o en la edad adulta.
Algunas alergias aparecen en la infancia, pero desaparecen en la adolescencia o en la edad adulta. - Mantener limpio el interior del coche, incluso los conductos de ventilación, ya que el polvo produce numerosas reacciones alérgicas.
- Usar gafas de sol ya que evitan la entrada de polen en los ojos (al menos en parte) y reducen la irritabilidad de los ojos.
- Durante el viaje, lávese la nariz y los ojos con abundante agua para paliar los efectos de la alergia.
- No circular en moto porque aumenta el contacto con el aire y aumenta los síntomas alérgicos del polen.
- Si estás tomando antihistamínicos nunca conduces, porque este medicamento da sueño. Nunca mezcle este medicamento con alcohol.
- Si es imprescindible realizar un viaje, consulte con su médico para interrumpir o cambiar la medicación.
Medidas de acogida

No se trata de estar obsesionados con la alergia, por supuesto, pero si se adquieren ciertos hábitos, nuestra calidad de vida será mejor.
- Ventile bien el dormitorio y manténgalo a baja temperatura y seco, sobre todo en zonas con cama, sillones y alfombras.
- Utiliza una tela húmeda para quitar el polvo de casa.
- Pasar aspirador, al menos una vez a la semana, en el colchón del paciente, bajo la cama, y en las moquetas, alfombras y sillones de toda la casa. También sobre y bajo muebles y libros.
- Si es posible, utilice aspiradoras especiales para alérgicos que tienen una especial capacidad de retención de polvo.
- Evitar la aparición de humedad en el hogar: facilitar la circulación del aire abriendo ventanas y puertas.
- Que la ropa de cama sea antialérgica.
- Cuidado con las plantas del interior de la casa: que no tengan hojas secas ni mohos.
- En caso de tener animales en casa (sobre todo gatos o perros) se les cortará el pelo a menudo y se peinará bien, evitando que el pelo esté demasiado seco.
La persona alérgica responde a las siguientes preguntas:
- ¿Cuáles son los alérgenos específicos que conoce mi sistema inmunitario?
- ¿Cuándo y hasta qué punto estoy expuesta?
Como se ha visto anteriormente, la reacción alérgica inflamatoria y la cadena de reacción posterior a la exposición de estos alérgenos son responsables de los síntomas clínicos de la alergia.
- La rinitis alérgica también se llama fiebre del heno. Está formado por alérgenos que se ponen en contacto con la mucosa nasal de una persona sensibilizada con un determinado alérgeno. Los síntomas principales son la congestión nasal, el picor y la secreción mucosa; el contacto diario de las membranas mucosas nasales con los alérgenos puede convertir la inflamación y los demás síntomas en crónicos.
- Conjuntivitis alérgica Reacción alérgica inflamatoria ocular similar a la rinitis.
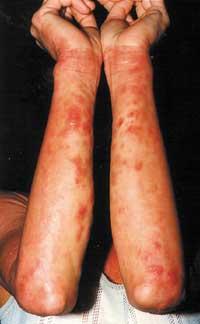
- La dermatitis tópica o eczema es el resultado de la ‘lucha’ entre los alérgenos y los anticuerpos cutáneos. Esta enfermedad suele empezar en lactantes, aparece también en época escolar y a menudo mejora (o casi desaparece) en la adolescencia. Pero también puede ser el precursor del asma de la edad adulta.
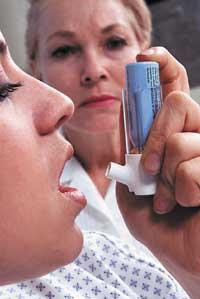
- Asma Es una enfermedad crónica. La inflamación de las vías respiratorias y el exceso de respuesta provocan tos, angustia en el pecho, estrechez respiratoria, pitidos, etc., por obstrucción o obstrucción del flujo de aire.
- Urticaria Produce alergia a alimentos, aditivos alimentarios y/o fármacos o fármacos. Las personas sensibles a los alimentos específicos tienen reacciones alérgicas tras su consumo. Los alérgenos más comunes son el marisco, los huevos, la leche, el trigo o los cacahuetes, aunque pueden ser muchos más. Son frecuentes en la infancia, pero con el paso del tiempo esta hipersensibilidad desaparece en muchos casos.
- Shock anafiláctico Esta es la más grave de todas las reacciones alérgicas. La inflamación se extiende a todas las partes del cuerpo (es por tanto una respuesta sistémica) y puede llegar a producirse incluso la muerte, ya que la inflamación de las vías respiratorias puede provocar el asfixio y la presión arterial baja bruscamente. La anafilaxia puede aparecer tras una inyección de penicilina o tras ser picada por un insecto como una abeja. En este caso hay que aplicar inmediatamente la epinefrina (adrenalina).
Buletina
Bidali zure helbide elektronikoa eta jaso asteroko buletina zure sarrera-ontzian








