De la donación a la producción de sangre
2004/07/01 Rementeria Argote, Nagore - Elhuyar Zientziaren Komunikazioa Iturria: Elhuyar aldizkaria
La sangre es dorada para nuestro cuerpo, imprescindible para su correcto funcionamiento. A simple vista sólo parece un líquido rojo vivo. Pero el color no es el único que es intenso, ya que la sangre es un tejido vivo.
El microscopio es muy útil para conocer el secreto de este líquido maravilloso, puesto que pone de manifiesto diferentes tipos de células que se encuentran en el interior de la sangre: glóbulos rojos, blancos, plaquetas... La sangre tiene otros muchos componentes que hacen que la sangre tenga una gran importancia en el funcionamiento del organismo. ¡Sin sangre no puedes vivir!
Pero para los que comenzaron a transfundir sangre de un cuerpo a otro, la sangre ocultaba estos y más secretos. Por ejemplo, no sabían por dónde circulaba la sangre, ni qué decir tiene que funciones cumplía la sangre.
Transfusiones sanguíneas en marcha

Parece ser que las primeras transfusiones de sangre se realizaron de un animal a otro. Con una jeringa tomaban unas gotas de sangre de un perro y las metían a otro perro, por ejemplo. Después, desde el animal hasta el ser humano se transfunden. Actuaban para curar a los enfermos, pero con malos resultados.
La primera transfusión de sangre a un ser humano fue realizada en 1667 por el médico de Luis XIV, Jean-Baptiste Denis. Metió sangre de cordero a un joven muy enfermo. Otros autores de la primera transfusión fueron el inglés Lower.
Desde entonces, las disputas entre Francia y Gran Bretaña fueron interminables en cuanto a la transfusión de sangre, por lo que ambos deseaban imponerse. Pero el debate fue perdiendo fuerza, ya que las transfusiones de sangre no tuvieron el éxito esperado. Los fracasos de este tipo de terapia se atribuyeron inicialmente al mal estado de salud de los pacientes. Pero al final, tanto en Francia como en Inglaterra limitaron el uso de transfusiones sanguíneas y fue prohibido por el Papa de Roma.

Pasaron muchos años hasta que las transfusiones de sangre volvieron a tomar fuerza. XIX. En el siglo XX unos pocos médicos retomaron su trabajo con las transfusiones. Para entonces no usaban una simple jeringuilla, adaptaron los utensilios y pasaban la sangre de un hombre a otro.
Nacimiento de la hematología
Sin embargo, eran muchos los receptores que respondían mal ante la sangre recibida. Cuando el plasma sanguíneo comenzó a separarse del resto de componentes, descubrieron que algo provocaba que no todas las sangre fueran compatibles. Hoy en día parece evidente, pero en aquella época no se conocía el concepto de compatibilidad o grupos sanguíneos.
Cuando la sangre de dos personas se mezcla, en algunos casos los glóbulos rojos se aglutinan. Esto se puede ver a simple vista, ya que se forman coácidos. Esta reacción era la causa del fracaso de muchas transfusiones de sangre. Pues bien, el médico austriaco Karl Landsteiner quiso investigar en profundidad esta reacción, extrayendo sangre a sus compañeros en el laboratorio para comprobar la compatibilidad entre ellos. Data de 1901.
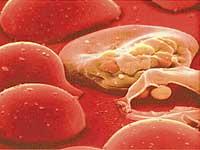
Landsteiner separó el suero de la sangre, el plasma sanguíneo, del glóbulo rojo, y posteriormente mezcló cada suero con los glóbulos rojos del resto de muestras, uno a uno, para ver si se producía una reacción de aglutinación. Completando una tabla con los resultados, distinguió tres tipos de glóbulos rojos: A, B y O. Surge así el concepto de grupos sanguíneos tan conocidos. El grupo AB se separó dos años después del resto.
No es de extrañar que el grupo sanguíneo AB no aparezca en la sesión inicial, ya que es bastante raro. Sólo el 4,5% de la población europea tiene sangre del grupo AB. Por lo tanto, es comprensible que en ninguna de las muestras tomadas por Landsteiner aparezca este grupo de sangre.
La separación de los grupos sanguíneos fue un gran avance, pero también hay más factores que influyen en la compatibilidad. El factor Rh, por ejemplo, fue descubierto en 1940 por el propio Landsteiner acompañado por Alexander Salomon Wiener. Para entonces se sabía que los antígenos superficiales de los glóbulos rojos eran los que conocían los anticuerpos del plasma sanguíneo del receptor y favorecían la respuesta inmune.
Claves de compatibilidad
Los glóbulos rojos pueden contener muchos antígenos diferentes. Cuando se habla del factor Rh, por ejemplo, no es el único antígeno. Aunque la sangre se clasifica como Rh positiva y Rh negativa, en realidad este factor depende de la combinación de seis antígenos. Estos antígenos son D, d, C, c, E y e. Pero el antígeno D es el que provoca en todos ellos la reacción más violenta de los anticuerpos, por lo que se generaliza: Se dice que los Rh positivos son los que tienen el antígeno D y los Rh negativos los que no tienen el antígeno D.
Sin embargo, el sistema ABO es, sin duda, el sistema de clasificación de sangre más conocido. En este sistema se clasifica según los antígenos tipo A y tipo B. Los del grupo sanguíneo A tienen antígeno A, los del B antígeno B, los del AB y los del grupo sanguíneo A y B y O no tienen antígenos de este tipo en los glóbulos rojos.
La compatibilidad sanguínea de los distintos grupos sanguíneos depende de estos antígenos, ya que el que tiene el antígeno A no tiene anticuerpos en plasma que reaccionen contra A, pero sí contra B, mientras que la sangre que contiene el antígeno B contiene anticuerpos contra los antígenos A.

La sangre del grupo AB no contiene anticuerpos contra los antígenos A y B, por lo que el receptor con sangre del grupo AB puede recibir sangre de cualquier grupo sanguíneo. En cambio, en la sangre del grupo O hay anticuerpos contra A y B, por lo que el receptor no puede recibir sangre que no pertenezca al mismo grupo.
Rh es un sistema especial en cuanto a anticuerpos, ya que los anticuerpos contra el sistema Rh, al igual que los anticuerpos del sistema ABO, no son propios, sino que se producen al entrar en contacto los anticuerpos con la sangre que contiene los antígenos del sistema Rh. Es decir, una persona con sangre de Rh negativa no tiene anticuerpos contra sangre de Rh positivo, pero es suficiente que una vez en contacto se produzca anticuerpo, por ejemplo durante el embarazo o por una transfusión de sangre.
Sin embargo, como ya se ha indicado, hay otros tantos antígenos que producen reacciones de aglutinación, aunque los más violentos se producen cuando se transfunde un grupo sanguíneo ABO inadecuado. Según estos antígenos existen numerosos sistemas de separación de grupos sanguíneos: De Lewis, Kell, Kidd, Duffy...
En la actualidad existe un gran cuidado en la realización de una transfusión sanguínea, y además de utilizar la sangre del grupo y Rh correspondiente a cada receptor, previamente se comprueba la compatibilidad de ambas sangre mediante una prueba cruzada, es decir, se mezcla en una placa la sangre del receptor y del donante para comprobar si se produce una aglutinación.
Sangre en la guerra

El problema de la compatibilidad sanguínea está bastante por encima. Pero hay otro problema que viene de hace tiempo: la persistencia de la sangre. Cuando estalló la Primera Guerra Mundial, se sabía que para tratar a heridos que habían perdido mucha sangre no había nada como transfusiones de sangre, pero para poder utilizarla en la guerra, la sangre tenía que permanecer más tiempo.
En aquella época la investigación para conservar la sangre avanzó mucho. Por un lado, la adición de un citrato de sodio evitó la coagulación y, por otro lado, la utilización de frigoríficos permitía que la sangre llegase hasta zonas de combate. Durante la Segunda Guerra Mundial se extendieron considerablemente las transfusiones de sangre y se dice que se utilizaron 380.000 unidades de sangre. En 1982 los soldados británicos recibieron sangre en su viaje a Malvinas, lo que les permitió congelar esa sangre y transfundir a los heridos.
Actualmente la sangre dura 35 días, por supuesto, tratada correctamente. Con el tiempo las proteínas se desnaturalizan y se produce la hemólisis. Sin embargo, se ha conseguido alargar este periodo de caducidad para situaciones especiales como las guerras.

Pero en 1982 había un problema que preocupaba más a la sociedad sobre las transfusiones de sangre: el sida. Aunque todavía no se habían aclarado los pormenores de esta enfermedad, se estaba extendiendo constantemente. Y como luego se conoció, una de las vías de propagación del virus fueron las transfusiones de sangre. La inseguridad de las transfusiones disparó la alarma y disminuyó el número de donantes de sangre que hasta entonces estaba creciendo.
Fue un gran retroceso para las transfusiones de sangre. La sangre que hasta entonces fue fuente de energía y salud se convirtió en peligrosa. La gente veía con sospecha las transfusiones y temía cualquier cosa relacionada con la sangre.
Sin embargo, para 1986 se comenzaron a tomar medidas y se estableció la orden de analizar toda la sangre donada. Sin embargo, la cantidad de donantes volvió a aumentar. De hecho, la donación de sangre estaba establecida como un acto voluntario, no podía obligar a nadie a donar sangre y era un acto altruista.
Gracias a la acción voluntaria de donación, la sangre se consigue gratis, pero no creas que la sangre es barata. Se ha mencionado que para el cuerpo es urregorri, pero también para el patrón del sistema sanitario. Si se tiene en cuenta el valor de la bolsa de sangre y las pruebas analíticas que se realizan para asegurar que esa sangre es segura, cada bolsa de sangre o unidad de sangre tiene un valor mínimo de casi cien euros.
En busca de la sangre perfecta
Por lo tanto, la sangre es cara, conviene durar más y, en ocasiones, corre el riesgo de transmitir enfermedades. Por ello, uno de los puntos fuertes de los investigadores en la actualidad es conseguir una sangre más barata, mucho más larga y totalmente segura.
Quien obtenga una sangre sintética o artificial que cumpla todas estas características tendrá un chopo. Hasta ahora se ha conseguido sangre sintética, pero no tan artificial como su nombre indica. De hecho, entre otras cosas, se ha conseguido mediante la transformación de la sangre ‘natural’; el tratamiento de la sangre humana permite la obtención de sangre sin antígenos ni sustancias contaminantes, obteniendo así una sangre universal que sirve para los receptores de todos los grupos sanguíneos.
El problema que tiene esa sangre es que no cumple la tercera condición de ser barato. Pero es muy útil para la guerra, ya que la transfusión se puede realizar sin necesidad de realizar una prueba cruzada, es decir, no se pierde el tiempo saber al grupo sanguíneo. De alguna manera, es sangre universal.
Para conseguir una sangre más económica se puede utilizar la sangre de los animales. La sangre del cerdo y la vaca son algunas de las herramientas utilizadas para la investigación. Pero esta vía tiene otra dificultad: hay que asegurarse de que no pase ninguna enfermedad del animal al ser humano.
Sin embargo, en las transfusiones rara vez se utiliza sangre en su totalidad, normalmente sus componentes se separan: glóbulos rojos por un lado, glóbulos blancos por otro, plaquetas y plasma sanguíneo. Por ello, también se estudia la obtención de estos componentes por vía sintética. Con los glóbulos rojos y el plasma se han obtenido buenos resultados, pero no con los glóbulos blancos y las plaquetas.
Las transfusiones de glóbulos rojos se realizan en casos graves de anemia y en caso de heridos que han perdido mucha sangre. En estos casos, los músculos reciben poco oxígeno. Y como el oxígeno es transportado por la hemoglobina de los glóbulos rojos, en el laboratorio se buscan hemoglobinas sintéticas que pueden transportar aún más oxígeno. Por ejemplo, utilizando materiales fluorados o sustituyendo el átomo de hierro que está en el núcleo de la hemoglobina por otro metal.
Uno de estos sustitutos sintéticos de la hemoglobina, Polyheme, ha provocado un gran conflicto en Estados Unidos. Este compuesto ha comenzado a ser probado en ambulancias. La polémica surge porque el paciente no tiene capacidad de decisión en ese momento, ya que se utiliza en caso de heridas graves.
Sin embargo, el éxito de Polyhem supone una revolución en los servicios de emergencia. Pero los laboratorios que están desarrollando otros productos no están dormidos, no quieren quedarse atrás y quieren sacar sus ‘sangre sintética’ cuanto antes.
Algunos componentes del plasma sanguíneo pueden ser sintetizados en la actualidad, como el factor VIII para hemofílicos. Del plasma sanguíneo se obtienen muchos compuestos como vacunas, gammaglobulinas, factor VIII... Para la obtención industrial de estas sustancias es necesario destinar grandes cantidades de plasma de los donantes de sangre a la industria. La síntesis en el laboratorio facilita el proceso.
Se observa que la sangre artificial real todavía está lejos. De hecho, en el laboratorio no es posible por el momento sintetizar glóbulos rojos, y mucho menos las plaquetas y los glóbulos blancos. Sólo se han obtenido sustitutos artificiales de unos pocos componentes sanguíneos. Y, de momento, el único capaz de sintetizar sangre es el cuerpo humano. Sin embargo, los progresos son constantes y, antes de que se pueda imaginar, tendremos un sustituto sintético de la sangre.
Un tesoro lleno de secretos
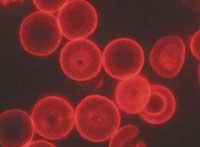
Los investigadores realizaron las primeras transfusiones que difícilmente imaginarían la complejidad de la sangre. Así, un centímetro cuadrado de sangre contiene entre 4,5 y 5,5 millones de glóbulos rojos o eritrocitos, entre 7 y 12 mil glóbulos blancos o leucocitos y entre 150 y 400 mil plaquetas; y, además, en el plasma sanguíneo hay hormonas, sales minerales, vitaminas, proteínas y otros compuestos.
Todos estos componentes son necesarios para el correcto funcionamiento del cuerpo. La sangre es un vehículo eficaz de alimentos y residuos. Además, cumple once funciones, entre las que se encuentran los mecanismos para evitar sangrados y proteger al cuerpo de las infecciones.
Oportunidades, la mejor de uno mismo
Para realizar una transfusión se tiene en cuenta la compatibilidad de los grupos sanguíneos, pero se selecciona preferentemente sangre del mismo grupo sanguíneo que el receptor. Es decir, cuando el receptor puede recibir sangre de otro grupo de sangre, la primera opción es la sangre del mismo grupo.
Por ejemplo, los que tienen sangre del grupo AB pueden coger sangre de cualquier otro grupo, pero la primera opción es introducir sangre del grupo AB, si no es posible se utiliza la del grupo A o B y la última opción es la sangre del grupo O.
En algunos casos de emergencia, sobre todo cuando no hay tiempo para conocer el grupo sanguíneo del paciente, se utiliza sangre del grupo O, donante universal. Sin embargo, en estos casos la sangre para transfusión no suele tener plasma, evitando reacciones por anticuerpos en sangre del grupo O.
Con el factor Rh se hace lo mismo. La sangre Rh positiva puede tomar Rh negativa, pero la primera opción es introducir Rh positivo.
No obstante, antes de realizar una transfusión, en el laboratorio se asegura la compatibilidad de las sangre poniendo en contacto ambas sangre.
Sin embargo, cuando es posible, se realizan transfusiones autólogas, es decir, se introduce su sangre al paciente. Unos meses antes de una operación previamente programada, el paciente dona sangre, evitando muchos posibles riesgos, ya que el sistema inmune difícilmente combatirá la propia sangre.
El camino de la sangre

La sangre del donante recorre un largo pero rápido camino hasta que es recibida por el receptor. En cada actuación se recoge una unidad de sangre (450 ml) en una bolsa especial que se lleva al banco de sangre. En la donación de sangre también se recogen pequeñas muestras para la realización de pruebas analíticas que aseguran la ausencia de enfermedades potencialmente peligrosas para el receptor, entre las que se incluye la prueba del VIH y la prueba de hepatitis B y C.
La mayor parte de la sangre que llega al banco de sangre se distribuye en componentes. Así, se preparan unidades de glóbulos rojos, plaquetas y plasma. No obstante, aproximadamente el 90% del plasma se destina a la industria para la obtención de albuminas, gammaglobulinas o compuestos como el factor VIII. Estos compuestos se utilizan para el tratamiento de muchas enfermedades.

Gai honi buruzko eduki gehiago
Elhuyarrek garatutako teknologia