Arthroplastie de la hanche

L'arthroplastie de la hanche consiste à remplacer la surface de l'articulation de la hanche par des matériaux artificiels. Cette articulation, comme toute articulation, est parfois affectée par différentes maladies sur ses surfaces, en détruisant le cartilage de la surface articulaire ou l'os subcondrial. Tout cela produit chez le patient trois effets fonctionnels fondamentaux qu'il souffre dans sa vie quotidienne: boiterie, douleur et perte de mouvement.
Histoire
L'arthroplastie de la hanche complète est la méthode de reconstruction articulaire la plus utilisée dans le monde entier.
L'évolution des prothèses de hanche s'est matérialisée dans trois domaines: l'amélioration des conceptions de prothèses, l'amélioration des techniques de fabrication en utilisant des matériaux de plus en plus appropriés et la connaissance plus profonde de la mécanique de hanche en améliorant les techniques chirurgicales.
La fabrication des premières prothèses a commencé au siècle dernier, mais en raison de la faible qualité des matières premières (plomb, aluminium, zinc, cuir, boli, buis, ...) ont été défaites totales.
Les premières prothèses étaient utilisées pour modifier une des deux surfaces de l'articulation et la surface n'était que la tête du fémur (seule la partie femur de la hanche changeait sans changer le cours). Dans cette ligne sont partis les premières prothèses de matériaux modernes. Les prothèses féminines en acier et chromoconhaut datent des années cinquante. Ces prothèses ont changé la surface de la tête du fémur comme un bonnet. C’est pourquoi on les appelait “prothèse de coupe”. Les frères Judet ont commencé à placer des prothèses acryliques dans les années quarante. Dans les années soixante, ils ont commencé à placer la prothèse céphoniques de téflon sans aucun résultat.

D'ici là, les nouvelles prothèses métalliques ont déjà été présentées, mais qu'au lieu du bonnet ou concepteur avait une racine métallique pour planter dans le canal de la moelle épinière. Les premiers exemples étaient les prothèses de Thomson et Moore.
Mais toutes ces endoprothèses féminines avaient le même problème : puisqu'on remplaçait une des deux surfaces de l'articulation, le jeu se faisait entre le cottage avec cartilage et la prothèse métallique. De cette façon, le cours s'érodait rapidement et, au bout de quelques années, les mines se récupéraient. Par conséquent, au vu de ce problème, le remplacement des deux surfaces a été considéré comme une solution plus adéquate. Ainsi commença la génération de prothèses complètes à ce jour. La première génération de prothèses complètes étaient les prothèses d'Urist, Ring et Mckee-Star. Dans ces prothèses les deux surfaces articulaires étaient métalliques; prothèses à haute friction. La conséquence a été la relaxation des prothèses et l'apparition de nouvelles maladies.
Quand le chemin de toute la prothèse a commencé, il fallait résoudre un autre problème : étudier et sélectionner des matériaux qui supportaient le mouvement et la friction articulaire. Et dans ce sens, il faut considérer comme pionniers les travaux de Sir John Charnley, qui a exploré tous les domaines de la prothèse de hanche.
Un des progrès accomplis par Charnley était de trouver la cohérence de l'union entre la prothèse et l'os. Il a obtenu ce point avec du ciment ou du ciment acrylique, polymérisant ou durcissant à température ambiante naturelle. En analysant les résultats d'un nouveau modèle de prothèse, la prothèse de Charnley est prise comme point de référence.

Les études des dernières années et des nouveaux modèles actuels vont de deux manières : la voie d'étude qui vise à obtenir des prothèses sans ciment acrylique ou ciment acrylique et la voie du ciment acrylique, en essayant d'obtenir des améliorations dans le ciment.
Composants et matériaux de prothèse
Depuis qu'en 1959 Charnley a présenté sa prothèse, celle-ci a subi de nombreuses transformations dans sa conception, matériaux et solutions et moyens de pétrissage dans l'os. Comme il serait long et compliqué de faire une liste de tous les changements et modèles qui sont apparus sur le marché, je choisirai un modèle général et décrirai les plus habituelles qui existent dans celui-ci.

Dans toute prothèse actuelle, il faudrait différencier les deux composants qui souffrent de friction, les composants de support et les systèmes de liaison.
Deux composants soumis à friction
La coupe ou le dôme semi-sphérique du quota et les compléments femoraux sphériques.
Le principal problème qui a été résolu dans ce domaine a été la réalisation d'un frottement de bas niveau entre les composants, réduisant autant que possible l'usure qui générerait l'utilisation. Quatre types de binômes ou de couples différents sont utilisés et utilisés dans les accessoires suivants: métal/métal, plastique/métal, plastique/céramique et céramique/céramique. Parmi ces quatre modèles, le métal/métal est celui qui est actuellement totalement exclu.
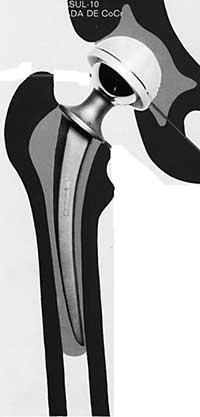
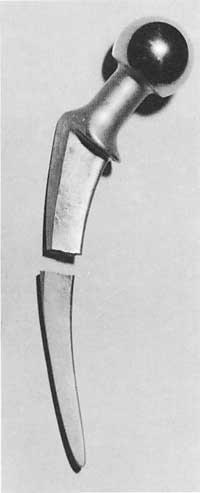
La tête est placée dans la racine qui est inséré dans le canal fémur. Dans certaines prothèses, la tête, le cou et la racine forment une seule pièce, mais dans la plupart des cas il présente deux pièces différentes.
Composants support
C'est le transmetteur du poids ou des forces. Il est la racine de la prothèse et est presque toujours métallique. Ce composant couvre la distance de la tête à l'os (transmettant des charges) et est placé dans le canal de la moelle épinière. C'est l'aspect qui a le plus souffert de changements.
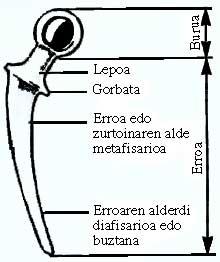
La racine est divisée en quatre parties: col, cravate (pas répertorié dans de nombreux modèles), partie métafiscale de la racine (partie sous-jacente) et partie diaphisaire ou la queue de la racine.
Les modèles de conception de ces deux dernières parties de la racine ont considérablement augmenté en termes de longueur, de courbure, de forme de coupe et de nuances de surface.
La racine est toujours métallique et parmi les métaux les plus utilisés sont les aciers, des cobalts chromés ou des stélites et du titane.
Systèmes de liaison
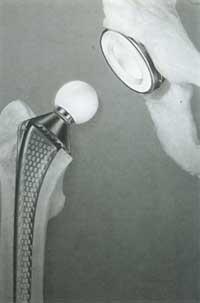
Les accessoires des prothèses décrites jusqu'ici doivent se joindre aux os du corps (cocotte et fémur) pour que la transmission des forces se produise.
Selon la façon dont la prothèse est associée à l'os, il existe deux systèmes ou ensembles de prothèses : ceux qui utilisent du ciment acrylique pour réaliser l'union et les prothèses qui ont été imposées à pression sans ciment.
Charnley a été un pionnier dans l'utilisation de ciment acrylique dans sa prothèse. En réalité ce matériau est une résine de méthyle polyméthacrylate à laquelle on attribue quelques inconvénients: le réchauffement qui se produit dans la réaction de durcissement au moment de sa pose, la toxicité, la fragilité et la déstructuration du ciment qui se produit au fil du temps par sa faible résistance à la fatigue. Certaines sont réelles, d'autres plus théoriques.
Au début, on considérait que le ciment acrylique était un moyen de coller la prothèse, donc on considérait que plus le ciment était mieux placé. Comme il a été connu et approfondi dans l'expérience a été découvert qu'il n'y a pas d'adhérence. Sa fonction est de réaliser l'interface entre la prothèse et l'os, c'est-à-dire l'adaptation. Selon cette théorie, le ciment devrait être utilisé avec prudence et le moins possible, en le dispersant homogène à l'interphase entre la prothèse et l'os.
Dans le cas de prothèses utilisant des systèmes de fixation biologique, le métal des prothèses est directement attaché à l'os. Il y a une vingtaine d'années, ce système a commencé. La surface de la prothèse est remplie de rides et de pores. Ainsi l'os, quand il grandit, peut s'accrocher fermement à la prothèse en entrant dans les pores et les rides. En conséquence, on obtient l'union entre la prothèse et l'os.
L'introduction de l'os à la surface de prothèse nécessite une liaison temporaire primaire de la prothèse, qui est obtenue par pression, en reliant la pièce prothétique à l'os par des vis ou par le vissage direct de la pièce de prothèse. Dans ces cas, la charge du membre porteur de la prothèse doit être évitée pendant le développement de la liaison biologique ou secondaire.
Indications de la prothèse de hanche
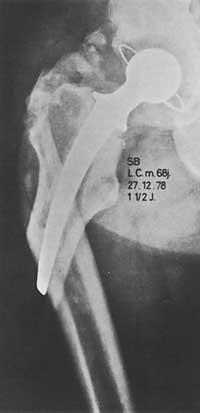
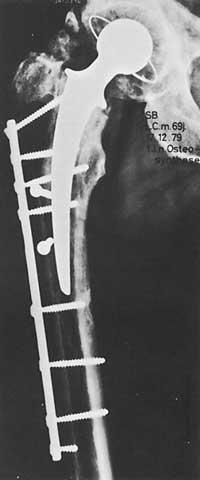
Au début, l'indication de placer des prothèses sur la hanche était un patient handicapé avec une douleur de plus de 65 ans, alors qu'auparavant, aucun résultat positif n'a été obtenu avec d'autres mesures de caractère ezkirurgique.
La fonction du changement avait une importance secondaire. Quand les bons résultats ont été décrits, les indications ont commencé à s'étendre à d'autres maladies. Voir tableau Maladies des hanches dans lesquelles toute la prothèse est indiquée.
D'autre part, il faut savoir que l'arthroplastie totale (prothèse complète) n'est pas le seul traitement chirurgical qui peut être effectué sur la hanche à qui souffre la douleur.
Avant de recommander toute intervention reconstructive de la hanche, des mesures non chirurgicales doivent être utilisées jusqu'à la limite finale (perte de poids, médicaments anti-inflammatoires, circulation avec un bâton et autres mesures orthopédiques médicales). Avec ces mesures, il est souvent possible de soulager les douleurs, en évitant ou en retardant le besoin d'arthroplastie.
Par conséquent, le placement de prothèses serait indiqué, bien que les douleurs prises par les analgésiques normaux empêchent le patient de mener une vie normale. La douleur est la première et complète indication chirurgicale. Par conséquent, les patients qui perdent le mouvement de la hanche n'ont aucune indication de placer la prothèse s'ils n'ont ni douleur ni douleur.
Contre-indications
L'arthroplastie est une chirurgie de haut niveau. Il faut tenir compte des complications et de la mortalité (1%-2%).
C'est pourquoi, avant de recommander l'arthroplastie il est nécessaire de bien étudier l'état ou la santé générale du patient, particulièrement les maladies rénales, cardiaques, hépatiques et cérébrales.
Les contre-indications spécifiques pour l'arthroplastie seraient:
- Infection active avant la hanche.
- Une autre infection corporelle (urine, poumon, peau, ...)
- Apparition de maladies de destruction rapide de l'os (ostéo-porose profonde, ostéopénie progressive généralisée, ...)
- Articulation neurotrophique. Maladie neurologique progressive.
- Quand ils sont touchés par le cancer et dans la zone de hanche il ya d'importantes carences osseuses.
Durée moyenne de la prothèse
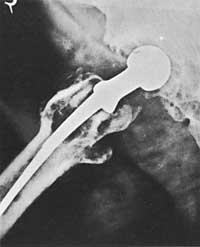
Un des problèmes les plus caractéristiques de la prothèse de la hanche est la prédiction de la durée de la prothèse.
Toutes les études publiées montrent d'excellents résultats pour les trois premières années. À moyen terme, les résultats sont très bons. Sur une période de cinq ans, son succès varie de 80% à 90%. Les pourcentages d'échec commencent à augmenter à partir de huit ans. La dégradation fonctionnelle commence dans les cas de 20-30% de l'intervention à la huitième année, en raison de la relaxation d'un composant de la prothèse.
Les mesures des résultats à long terme présentent quelques inconvénients, puisque presque tous les patients sont âgés et ont une activité physique très réduite. À d'autres moments, la perte de l'empreinte des patients ou la mort par une autre maladie ne peut pas déterminer jusqu'à quand elle pourrait durer.
Il est plus significatif d'analyser la durée des prothèses implantées chez les jeunes, car dans ces cas l'espérance de vie est plus grande et l'activité physique exigée par la prothèse pendant ces années est beaucoup plus grande.
Les statistiques montrent que le risque de relaxation chez les jeunes est de 20% supérieur à celui habituel. Ces résultats justifient la nécessité d'être prudent avant de mettre une prothèse à un jeune.
Complications
Il faut dire que grâce aux progrès de la médecine a considérablement réduit le nombre de complications.
Certaines complications de toute l'arthroplastie concernent directement l'intervention ou la même technique. D'autres sont des complications liées à la santé générale du patient.
Toutes les données disponibles sur les complications propres au technicien ou à l'arthroplastie proviennent d'études réalisées en arthroplastie cimentée. En ce qui concerne les complications des arthroplasties sans ciment, pour l'expérience de quelques années nous n'avons pas encore de données concrètes et se limitent à trois points: rupture du fémur en mettant la racine sous pression, relâchement de la coupe ou racine du cours et disparition de l'os de l'ostéolyse ou métaphysique du fémur.
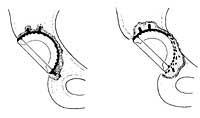
Les complications qui peuvent survenir sont: rupture de l'ingestion (qui est en baisse), luxation de la prothèse (qui se produit rarement), les rapports postopératoires (qui a été beaucoup réduite), infections urinaires postopératoires (qui sont facilement réparés et à court terme), infection de la prothèse postopératoire (qui est la complication la plus redoutée, mais qui se produit dans une période de 0,5%-1%) Il peut empêcher le mouvement de la prothèse, dans une mesure différente selon les cas. Il se produit à 5%. ).
L’avenir de la prothèse
L'avenir de la prothèse de hanche est actuellement en cours de travail dans deux domaines: recherche et conception de nouveaux matériaux et améliorations techniques opérationnelles.
La zone de nouveaux matériaux étudie dans trois domaines : la réduction du frottement, les composants qui servent de support et la zone de liaison ou de fixation.
Les améliorations techniques opératoires sont basées sur trois critères : obtenir une bonne reconstruction architecturale de la hanche, obtenir la moindre agressivité du tissu souple et réduire les risques de complications.
Une attention particulière devrait être accordée à réduire le risque de la technique opératoire. En France, par exemple, ces dernières années ont été placés plus de 50.000 prothèses de hanche. L'avenir de ces prothèses dépendra sans doute des matériaux, mais en grande partie de la qualité de la technique d'implantation de la prothèse.
La technique chirurgicale n'est pas apprise dans les livres et les papiers publicitaires. Il est le résultat d'un travail d'équipe constant qui exige une bonne connaissance de l'anatomie, la compréhension des lois prothétiques et une vision critique rigoureuse.
Sur le patient porteur de prothèses

Les mentalités ont changé chez les patients. Il y a 20-30 ans le placement de prothèse était un état d'esprit par le nombre de complications qu'il y avait.
À l'heure actuelle, nous sommes entrés dans l'époque de la routine et beaucoup de reconnaissance et de confiance dans la prothèse a été étendue.
Le désir d'un patient de se déplacer dans sa voiture un mois après le jour de la chirurgie est devenu presque quotidien. D'autres veulent que la prothèse commence ou continue dans leurs goûts.
Il n'est pas possible de faire une liste exhaustive de tous les mouvements et tâches recommandés et non recommandés pour le moment. Lorsque le patient est hospitalisé, il faut « l’éduquer » en indiquant quelles attitudes il faut éviter et quelles potentialités il faut adopter pour qu’il n’y ait pas de localisation postopératoire selon le modèle de prothèse.
Les sports qui peuvent provoquer des coups dans la vie quotidienne devraient être évités. Les limites de l'exercice ou de la sonorisation ne sont pas déterminables, car il y a de grandes différences selon les cas.
MALADIES DE HANCHE AVEC UNE PROTHÈSE TOTALE INDIQUÉE
- Arthrite: a) rhumatisme b) arthrite rhumatismale juvénile (Maladie de Still) c) spondylarthrite ankylopoïétique d) arthrite dégénérative: – primaire – secondaire ou consécutif: – épiphysiolyse de la tête fémorale – dysplasie ou luxation de la hanche par naissance – luxation traumatique – coxa launa (Leeg —calve— Maladie de Perthes) – rupture traumatique du cours – hémophilie
- Necrosis abascales (de la tête du fémur): – suite à la fracture ou à la localisation – idiopathique – épiphysiolyse de la tête fémorale – hémoglobinopathies (maladie drépanocytaire) – maladie rénale – cortisone – alcoolisme – maladie des plongeurs – lupus – maladie de Gaucher
- Pseudoarthrose: fractures des os de la hanche ou du cou fémoral affectant la tête fémorale
- Arthrite pyogénique ou ostéomyélite: – hématogène – post-chirurgicale
- Tuberculose (TB)
- Boue ou par naissance
- Fusion des hanches (ankylose)
- Échecs des opérations précédentes: a) ostéotomie; b) arthroplastie de coupe; c) prothèses partielles ou céphaliques; c) technique de Girlestone; e) échec de la prothèse totale placée précédemment.
- Cancer qui capte le prix ou la tête fémorale
- Maladies héréditaires (ex. achondroplasie).
Buletina
Bidali zure helbide elektronikoa eta jaso asteroko buletina zure sarrera-ontzian











