Artroplastia de cadera
1992/11/01 Agote, Jose Antonio Iturria: Elhuyar aldizkaria

La artroplastia de cadera consiste en sustituir la superficie de la articulación de la cadera por materiales artificiales. Esta articulación, como cualquier articulación, a veces se ve afectada por diferentes enfermedades en sus superficies, destruyendo el cartílago de la superficie articular o el hueso subcondrial. Todo ello produce en el paciente tres efectos funcionales básicos que sufre en su vida cotidiana: cojera, dolor y pérdida de movimiento.
Historia
La artroplastia de cadera completa es el método de reconstrucción articular más utilizado en todo el mundo.
La evolución de las prótesis de cadera se materializó en tres áreas: la mejora de los diseños de prótesis, la mejora de las técnicas de fabricación mediante el uso de materiales cada vez más adecuados y el conocimiento más profundo de la mecánica de cadera mediante la mejora de las técnicas quirúrgicas.
La fabricación de las primeras prótesis se inició en el siglo pasado, pero debido a la baja calidad de las materias primas (plomo, aluminio, zinc, cuero, boli, boj, ...) fueron derrotas totales.
Las primeras prótesis se utilizaban para modificar una de las dos superficies de la articulación y la superficie era únicamente la cabeza del fémur (sólo cambiaban la parte femur de la cadera sin cambiar el cotilo). En esta línea partieron las primeras prótesis de materiales modernos. Las prótesis femorales de acero y cromoconalto datan de los años cincuenta. Estas prótesis cambiaban la superficie de la cabeza del fémur como un gorro. Por ello se les denominaba “prótesis de copa”. Los hermanos Judet empezaron a colocar prótesis acrílicas en los años cuarenta. En los años sesenta comenzaron a colocarse prótesis ceflónicas de teflón sin ningún resultado.

Para entonces ya se presentaron las nuevas prótesis metálicas, pero que en lugar del gorro o o diseñador tenían una raíz metálica para plantar dentro del canal de la médula espinal. Los primeros ejemplos fueron las prótesis de Thomson y Moore.
Pero todas estas endoprótesis femorales tenían el mismo problema: ya que se sustituía una de las dos superficies de la articulación, el juego se realizaba entre el cotilo con cartílago y la prótesis metálica. De esta manera el cotilo se erosionaba rápidamente y a los pocos años las minas se recuperaban. Por lo tanto, y a la vista de este problema, se consideró como solución más adecuada la sustitución de ambas superficies. Así comenzó la generación de prótesis completas hasta la fecha. La primera generación de prótesis completas fueron las prótesis de Urist, Ring y Mckee-Star. En estas prótesis las dos superficies articulares eran metálicas; prótesis de alta fricción. La consecuencia fue la relajación de las prótesis y la aparición de nuevas dolencias.
Cuando comenzó el camino de toda la prótesis, había que solucionar otro problema: estudiar y seleccionar materiales que soportaban el movimiento y la fricción articular. Y en este sentido hay que considerar como pioneros los trabajos de Sir John Charnley, que exploró todos los campos de la prótesis de cadera.
Uno de los avances logrados por Charnley fue encontrar la consistencia de la unión entre la prótesis y el hueso. Obtuvo este punto con cemento o cemento acrílico, polimerizando o endureciendo a temperatura ambiente natural. Al analizar los resultados de un nuevo modelo de prótesis se toma como punto de referencia la prótesis de Charnley.

Los estudios de los últimos años y de los nuevos modelos actuales van por dos vías: la vía de estudio que pretende conseguir prótesis sin cemento acrílico o cemento acrílico y la vía del cemento acrílico, tratando de conseguir mejoras en el cemento.
Componentes y materiales de la prótesis
Desde que en 1959 Charnley presentó su prótesis, ésta ha sufrido numerosas transformaciones en su diseño, materiales y soluciones y medios de amasado en el hueso. Como sería largo y complicado hacer una lista de todos los cambios y modelos que han aparecido en el mercado, elegiré un modelo general y describiré los más habituales que existen en el mismo.

En cualquier prótesis actual habría que diferenciar los dos componentes que sufren fricción, los componentes de soporte y los sistemas de unión.
Dos componentes sometidos a fricción
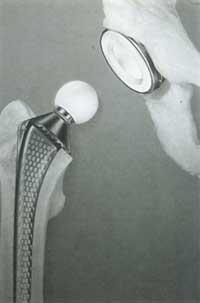
La copa o cúpula semiesférica del cotilo y los complementos femorales esféricos.
El principal problema que se ha tenido que resolver en este campo ha sido la consecución de una fricción de bajo nivel entre los componentes, reduciendo en lo posible el desgaste que generaría el uso. Se utilizan cuatro tipos de binomios o parejas diferentes y se utilizan en los siguientes accesorios: metal/metal, plástico/metal, plástico/cerámica y cerámica/cerámica. De estos cuatro modelos, el metal/metal es el que se encuentra actualmente totalmente excluido.
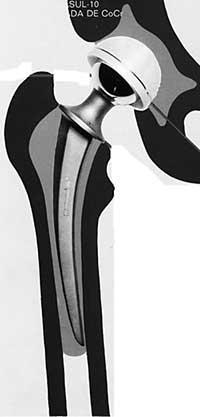
La cabeza se coloca en la raíz que se inserta en el canal de fémur. En algunas prótesis la cabeza, el cuello y la raíz forman una sola pieza, pero en la mayoría de los casos presenta dos piezas diferentes.
Componentes soporte
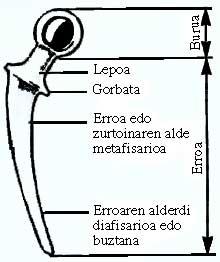
Es el transmitente del peso o de las fuerzas. Es la raíz de la prótesis y es casi siempre metálica. Este componente cubre la distancia de la cabeza al hueso (transmitiendo cargas) y se coloca en el canal de la médula espinal. Es el aspecto que más cambios ha sufrido.
La raíz se divide en cuatro partes: cuello, corbata (no aparece en muchos modelos), parte metafisaria de la raíz (parte subyacente) y parte diafisaria o cola de la raíz.
Los modelos de diseño de estas dos últimas partes de la raíz han aumentado considerablemente en cuanto a longitud, curvatura, forma de corte y matices superficiales.
La raíz siempre es metálica y entre los metales los más utilizados son los aceros, cobaltos de cromo o estelitas y titanio.
Sistemas de unión
Los accesorios de las prótesis descritos hasta el momento deben unirse a los huesos del cuerpo (cotilo y fémur) para que se produzca la transmisión de fuerzas.
Según la forma en que la prótesis se asocia al hueso, existen dos sistemas o conjuntos de prótesis: los que utilizan cemento acrílico para realizar la unión y las prótesis que se han impuesto a presión sin cemento.
Charnley fue pionera en la utilización de cemento acrílico en su prótesis. En realidad este material es una resina de metilo polimetacrilato a la que se le atribuyen algunos inconvenientes: el calentamiento que se produce en la reacción de endurecimiento en el momento de su colocación, la toxicidad, la fragilidad y la desestructuración del cemento que se produce con el tiempo por su baja resistencia a la fatiga. Algunas son reales, otras más teóricas.
En un principio se consideraba que el cemento acrílico era un medio de pegar la prótesis, por lo que se consideraba que cuanto más cemento se colocara mejor. A medida que se ha ido conociendo y profundizando en la experiencia se ha ido descubriendo que no hay adhesividad. Su función es realizar la interfase entre la prótesis y el hueso, es decir, la adaptación. Según esta teoría, el cemento debería usarse de forma prudente y lo menos posible, dispersándolo homogéneamente en la interfase entre la prótesis y el hueso.
En el caso de prótesis que utilizan sistemas de fijación biológica, el metal de las prótesis se une directamente al hueso. Hace unos veinte años que comenzó este sistema. La superficie de la prótesis está rellena de arrugas y poros. Así el hueso, cuando crece, puede agarrarse firmemente a la prótesis entrando en poros y arrugas. En consecuencia, se consigue la unión entre la prótesis y el hueso.
La introducción del hueso a la superficie de prótesis requiere una unión temporal primaria de la prótesis, que se obtiene por presión, mediante la unión de la pieza protésica al hueso mediante unos tornillos o mediante el atornillado directo de la pieza de la prótesis. En estos casos, debe evitarse la carga del miembro portador de la prótesis durante el desarrollo del enlace biológico o secundario.
Indicaciones de la prótesis de cadera
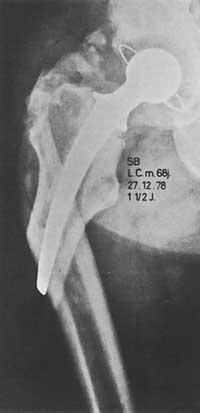
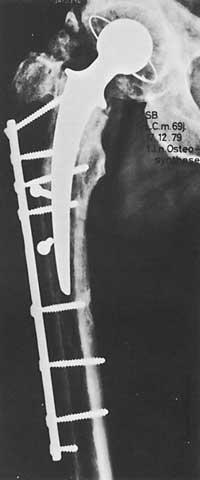
En un principio, la indicación para colocar prótesis en la cadera era era un paciente discapacitado con dolor mayor de 65 años, cuando anteriormente no se obtuvieron resultados positivos con otras medidas de carácter ezkirúrgico.
La función del cambio tenía una importancia secundaria. Cuando se empezaron a describir los buenos resultados, las indicaciones comenzaron a extenderse a otras enfermedades. Ver tabla Enfermedades de cadera en las que toda la prótesis está indicada.
Por otro lado, hay que saber que la artroplastia total (prótesis completa) no es el único tratamiento quirúrgico que se puede realizar en la cadera a quien sufre el dolor.
Antes de recomendar cualquier intervención reconstructiva de cadera, se deben utilizar medidas no quirúrgicas hasta el límite final (pérdida de peso, medicación antiinflamatoria, circulación con un báculo y otras medidas ortopédicas médicas). Con estas medidas muchas veces se consigue aliviar los dolores, evitando o retrasando la necesidad de artroplastia.
Por lo tanto, la colocación de prótesis estaría indicada, aunque los dolores tomados por los analgésicos normales impiden al paciente llevar una vida normal. El dolor es la primera y completa indicación quirúrgica. Por ello, los pacientes que están perdiendo el movimiento de la cadera no tienen indicación de colocar la prótesis si no tienen dolor ni dolor.
Contraindicaciones
La artroplastia es una cirugía de alto nivel. Hay que tener en cuenta las complicaciones y la mortalidad (1%-2%).
Por ello, antes de recomendar la artroplastia es necesario indagar bien el estado o la salud general del paciente, especialmente las enfermedades renales, cardiacas, hepáticas y cerebrales.
Las contraindicaciones específicas para la artroplastia serían:
- Infección activa previa de cadera.
- Otra infección corporal (orina, pulmón, piel, ...)
- Aparición de enfermedades de destrucción rápida del hueso (osteo-porosis profunda, osteopenia progresiva generalizada, ...)
- Articulación neurotrófica. Enfermedad neurológica progresiva.
- Cuando se encuentran afectados por cáncer y en la zona de cadera hay importantes carencias óseas.
Duración media de la prótesis
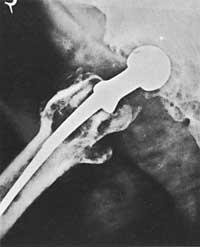
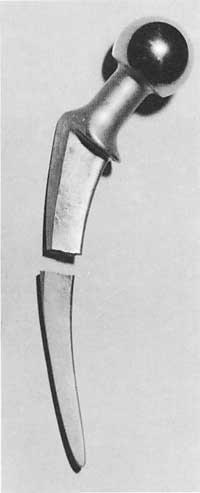
Uno de los problemas más característicos de la prótesis de cadera es la predicción del plazo de duración de la prótesis.
Todos los estudios publicados muestran excelentes resultados para los tres primeros años. A medio plazo los resultados son muy buenos. En un periodo de cinco años su éxito oscila entre el 80% y el 90%. Los porcentajes de fracaso comienzan a incrementarse a partir de los ocho años. La degradación funcional se inicia en los casos del 20-30% desde la intervención hasta el octavo año, debido a la relajación de algún componente de la prótesis.
Las mediciones de los resultados a largo plazo presentan algunos inconvenientes, ya que casi todos los pacientes son ancianos y tienen una actividad física muy reducida. En otras ocasiones, la pérdida de la huella de los pacientes o la muerte por otra enfermedad no pueden determinar hasta cuándo podría durar.
Es más significativo analizar la duración de las prótesis implantadas en los jóvenes, ya que en estos casos la esperanza de vida es mayor y la actividad física que se exige a la prótesis durante esos años es mucho mayor.
Las estadísticas muestran que el riesgo de relajación en los jóvenes es un 20% superior al habitual. Estos resultados justifican la necesidad de ser prudente antes de poner una prótesis a un joven.
Complicaciones
Es necesario decir que gracias a los avances de la medicina se ha reducido considerablemente el número de complicaciones.
Algunas complicaciones de toda la artroplastia tienen que ver directamente con la intervención o con la misma técnica. Otras son complicaciones relacionadas con la salud general del paciente.
Todos los datos que disponemos sobre las complicaciones propias del técnico o de la propia artroplastia proceden de estudios realizados en artroplastias cementadas. En cuanto a las complicaciones de las artroplastias sin cemento, por la experiencia de pocos años todavía no disponemos de datos concretos y se limitan a tres puntos: rotura del fémur al poner la raíz a presión, aflojamiento de la copa o raíz del cotilo y desaparición del hueso de la osteolisis o metafísica del fémur.
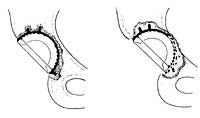
Las complicaciones que pueden presentarse son: rotura de la ingestión (que se está reduciendo), luxación de la prótesis (que rara vez se produce), coáculos postoperatorios (que se ha reducido mucho), infecciones urinarias postoperatorias (que se reparan fácilmente y a corto plazo), infección de la prótesis postoperatoria (que es la complicación más temida, pero que se produce en un 0,5%-1%), infección tardía de la prótesis (que se produce una heterogeneidad en torno a 10%). Puede impedir el movimiento de la prótesis, en diferente medida según los casos. Se produce en un 5%. ).
El futuro de la prótesis
El futuro de la prótesis de cadera se está trabajando actualmente en dos áreas: investigación y diseño de nuevos materiales y mejoras técnicas operatorias.
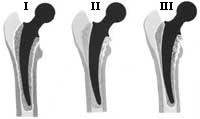
El área de nuevos materiales está investigando en tres áreas: en la reducción de la fricción, en los componentes que sirven de soporte y en el área de unión o sistema de fijación.
Las mejoras técnicas operatorias se basan en tres criterios: conseguir una buena reconstrucción arquitectónica de la cadera, conseguir la menor agresividad del tejido blando y reducir los riesgos de complicaciones.
Se debería prestar especial atención a reducir el riesgo de la técnica operatoria. En Francia, por ejemplo, en los últimos años se han colocado más de 50.000 prótesis de cadera. El futuro de estas prótesis dependerá, sin duda, de los materiales, pero en gran medida de la calidad de la técnica de implantación de la prótesis.
La técnica quirúrgica no se aprende en libros y papeles publicitarios. Es el resultado de un trabajo en equipo constante que requiere un buen conocimiento de la anatomía, la comprensión de las leyes protésicas y una rigurosa visión crítica.
Sobre el paciente portador de prótesis

Las mentalidades han cambiado en los pacientes. Hace 20-30 años la colocación de la prótesis era una mentura por el número de complicaciones que había.
En la actualidad, hemos entrado en la época de la rutinización y se ha extendido mucho el reconocimiento y la confianza en la prótesis.
El deseo de un paciente de moverse en su coche un mes después del día de la cirugía se ha convertido en algo casi cotidiano. Otros quieren que la prótesis se inicie o siga en sus gustos.
No es posible realizar un listado exhaustivo de todos los movimientos y tareas recomendadas y no recomendadas por el momento. Cuando el paciente está hospitalizado hay que “educarlo” indicando qué actitudes debe evitar y qué potenciación debe adoptar para que no se produzcan localizaciones postoperatorias según el modelo de prótesis.
Deberían evitarse los deportes que puedan provocar golpes en la vida cotidiana. Los límites del ejercicio o de la sonorización no son determinables, ya que existen grandes diferencias según los casos.
ENFERMEDADES DE CADERA CON PRÓTESIS TOTAL INDICADA
- Artritis: a) reumática b) artritis reumática juvenil (Enfermedad de Still) c) espondilitis anquilopoyética d) artritis degenerativa: – primario – secundario o consecutivo: – epifisiolisis del cabezal femoral – displasia o luxación de cadera por nacimiento – luxación traumática – coxa launa (Leeg —calve— Enfermedad de Perthes) – rotura traumática del cotilo – hemofilia
- Necrosis abascales (de la cabeza del fémur): – como consecuencia de la fractura o de la localización – idiopática – epifisiólisis del cabezal femoral – hemoglobinopatías (enfermedad drepanocítica) – enfermedad renal – por cortisona – alcoholismo – enfermedad de buceadores – lupus – enfermedad de Gaucher
- Pseudoartrosis: fracturas de hueso de cadera o cuello femoral que afectan a la cabeza femoral
- Artritis piogénicas o osteomielitis: – hematógeno – postquirúrgico
- Tuberculosis
- Barro o por nacimiento
- Fusión cadera (anquilosis)
- Fracasos de operaciones previas: a) osteotomía; b) artroplastias de copa; c) prótesis parciales o cefálicas; c) técnica de Girlestone; e) fracaso de la prótesis total colocada anteriormente.
- Cáncer que capta cotilo o cabeza femoral
- Enfermedades hereditarias (ej. acondroplasia).

Gai honi buruzko eduki gehiago
Elhuyarrek garatutako teknologia